- Concepto:Inflamación de la mucosa vaginal cuya causa generalmente se debe a infecciones por hongos, bacterias, virus o parásitos.
Se caracteriza por una cantidad de flujo vaginal, prurito, ardor, irritación, disuria, polaquiuria, dispareunia y mal olor vaginal.
- Epidemiología:Constituye el 20% de las consultas ginecológicas
Pero... ¿QUÉ ES EL FLUJO VAGINAL?
- Concepto: Es el flujo/fluido líquido-viscoso y generalmente transparente que segregan las glándulas del cérvix y el útero. Dichas secreciones provienen de diferentes órganos internos que finalmente desembocan en la vagina, puede variar y tener diferentes causas haciéndolo fisiológico o patológico; varía en color, olor y consistencia. No es lubricante, ya que este es producido por las glándulas de bartholino.
**Clinicamente se le conoce como "Exudado vaginal" - Características:
Físicas
|
Químicas
|
Biológicas
|
Microbiota
|
·
Viscoso-líquido
·
1-4 ml/día
·
Transparente- blanquecino
·
Homogéneo
|
·
IgA, IgE & IgM
·
Sin olor
·
Ác. Lactic
·
Ph=3.5-4.5
·
H2O2
·
Metaperoxi-dasas
·
Estrógenos
|
·
Secreciones de flora anaerobia vaginal
·
Leucocitos
·
Células epiteliales descamadas (Pudiendo ser superficiales,
intermedias, parabasales, basales)
|
·
Lactobacilos crispatis
·
Lactobacillos Vensenil
·
Lactobacillos de Döderlein
·
Gardnerella
·
Mycoplasma hominis
·
Prevotella
·
Prphyromonas
·
Peptostrepto-coccus
·
Etc.
|
El color es transparente en la fase preovulatoria del ciclo menstrual y ligeramente blanquecino en la fase folicular por efecto de la progesterona sobre las glándulas cervicales.
- Tipos:
LEUCORREA
|
Blanco y espeso
|
MIXORREA
|
Mucoso
y transparente, inoloro
|
XANTORREA
|
Amarillento
líquido
|
QUILORREA
|
Lechoso
espeso
|
CLORORREA
|
Verdoso
espeso
|
HIDRORREA
|
Acuoso
transparente
|
- Semiología:A la paciente se le debe realizar una extensa anamnesis en torno a cualquier tipo de exudado vaginal:
-Inicio
-Factores que aumentan o disiminuyen
-Frecuencia
-Periodicidad
-Antecedentes
-Síntomas que acompañan
-Características
-Tratamiento previo
Estas respuestas se pueden obtener preguntando de la siguiente manera:
-¿Cuando comenzó el cambio o el flujo vaginal anormal?
-Tiene la misma cantidad y tipo de flujo vaginal a lo largo del mes?
-¿Cuál es la apariencia del flujo?
-¿De que color es?
-¿Qué consistencia tiene?
-¿Posee olor?
-¿Siente dolor, picazón o ardor?
-¿Tiene múltiples parejas sexuales?
-¿Qué tipo de método anticonceptivo usa?
-¿Utiliza condón?
-¿Hay algo que alivie el flujo?
-¿Ha usado cremas o medicamentos sin receta, o que no la requieren?
-¿Le han funcionado?
-¿Usa duchas vaginales?
-¿Presenta otros síntomas?
-¿Dolor?
-¿Sangrado?
-¿Erupciones?
-¿Dolor al miccionar?
-¿Qué medicamentos usa?
-¿Sufre de alguna alergia?
-¿Ha cambiado recientemente los jabones que suele usar?
-¿Acostumbra a usar ropa muy ceñida?
-¿Cuando fue su última citología exfoliativa? - Clasificación Etiológica:
Su etiología puede ser fisiológica o patológica:FisiológicaPatológicaNo infecciosasVirusParásitosHongosBacterias· Excitación· Embarazo· Ovulación· Menarca· Puerperio· Loquios· Lactancia· Recién nacida· Alergias· Antibió-ticoterapia· Anti-conceptivos· Neoplasias· Lavados vaginales· Vaginitis descamativa· Liquen plano· Ectropión· Herpes genital· Virus del papiloma humano· Trichomonas vaginalis· Enterobius vermicularis· Entamoeba histolytica· Candida albicans· Haemophilos vaginalis· Neisseria Gonorrhoeae· Chlamydia trachomatis· Treponema pallidium· E. colli· Staphylo-coccus aureus
- Clasificación anatómica:
Indica el origen de la secreción, pudiendo provenir de diferentes secciones del aparato genital femenino (se denomina el origen y su nombre en caso de inflamación).
1.- Ovario = Ovoitis
2.- Tubárico-Salpinges = Salpingitis
3.- Uterino = Endometritis
4.-Cervical = Cervicitis
5.-Vaginal = Vaginitis
6.- Vulvar = Vulvitis - Cuadro clínico:
Anexo un cuadro que realicé, sintetizando los principales agentes infecciosos que provocan vulvocervicovaginitis, su reino taxonómico, nombre de la especie y su enfermedad, su morfología, mecanismo de transmisión y patogenicidad, cuadro clínico y flujo, diagnóstico y tratamiento, prevención y finalmente un poco de epidemiología que siempre resulta útil para realizar diagnósticos y poseer premisas.
Se resaltan las palabras y oraciones en negritas, que son importantes. En color rojo son resaltados los párrafos muy importantes. En morado se resalta el tipo de exudado vaginal que provoca cada agente.
Grupo taxonómico
|
Nombre y Enfermedad
|
Morfología
|
Mecanismo de transmisión & de
Patogenicidad
|
Cuadro clínico & flujo
|
Diagnóstico y tratamiento
|
Prevención y Epidemiología
|
Hongos
|
Candida albicans
(o
Monilia albicans)
“Candidiasis”
|
-Levadura
mitospórica
-Oval. 2-6 x 3-9
µm
-Forma seudohifas
(tubos germinativos)
-Gemación
(blastoconidias)
-Pared celular:
Polisacáridos, mananas y mananoproteínas
|
-Por vía sexual y reservorio fecal.
-Agente Oportunista, desarrolla capacidades
patógenas en inmunosupresión, o desaparecen las bacterias de la biota normal
(antibióticos).
-Prolifera.
-Adherencia a
células epiteliales.
-Las mananas y
mananoproteínas deprimen la
actividad de linfocitos CD4 y activan los CD8. Esto potencia el efecto del VIH sida.
-Libera proteinasas y fosfolipasas (Enzimas citolíticas)
-Presenta adhesinas
|
-Flujo espeso sin olor fuerte que parece queso cottage y
abundante (requesón)
-Prurito
-Eritema
vulvovaginal e irritación (puede expandirse a periné)
-Dispaurenia
-Disuria
-Recaída en
pacientes con VIH
|
Cultivo exudado
vaginal:
-Agar de Sabouraud (Harina de maíz: A 37°C , el desarrollo ocurre a las
48-72 hrs formando clamidosporas)
-Prueba de filamentación precoz (Siembra
en tubo de suero) (Incubación a 37°C x 3 horas, generaran Tubo germinativo /micelio)
-Inmunodifusión
(antígeno S)
-Affirm VPIII
test
-Candivagi
TRATAMIENTO
Azoles tópicos
-Fluconazol 150 mg
-Óvulos x 1 semana
-Clorohidrato de
nistatina
|
-NO automedicarse
-Buena higiene
-No usar ropa
ajustada
-Evitar baños
vaginales
-75% de mujeres
en edad reproductiva
-90% de casos de
micosis vulvovaginal y 22.5% de vulvovaginitis
-Frecuente en : Diabéticas,
embarazadas, fase premenstrual, obesas, y uso continuo de anticonceptivos
orales
|
Virus
|
VPH
|
-Diámetro aprox. de
52-55 nm.
-Sin envoltura
-Cápside protéica de 95%
proteína L1, 5% proteína L2.
-73 capsómeros
-DNA circular doble de
8000 p.b
-8 genes (2 tipos; GENES E
(early) codificados en etapas tempranas de la infección para proteínas
involucradas en replicación y regulación viral y GENES L (late) codificados en etapas tardías para proteínas
estructurales de cápside viral
-SITIOS DE UNION para factores protéicos y hormonales
del hospedero para replicación.
-No pueden ser
clasificados en serotipos.
-100 tipos diferentes.
Los tipos 16,18 y 33 están asociados a cáncer.
|
-Por contacto sexual y contacto materno.
-Replicación específicamente en células epiteliales escamosas.
Generando errores genéticos (clastogénesis)
-Unión a través de
receptor a6-integrina e ingresa a la célula del estrato BASAL.
-ADN permanece en estado
episomal (circular) fuera de los cromosomas, replicándose a niveles muy bajos
en coordinación con la división celular.
-Cuando las células se
diferencían en su migración al estrato córneo, la replicación se estimula y
se producen viriones dentro del núcleo. La expresión de genes E
ocurre en el estrato espinoso y
granuloso. La expresión de genes L ocurre en el córneo, para formar los viriones. Viriones
liberados en la descamación.
-No presentan fase lítica
-La expresión de genes
del VPH regulan los factores de transcripción de keratinocitos.
Cambios morfológicos celulares: A través de la acción del producto de sus 2 genes tempranos E6 Y E7 (Los vph de alto riesgo usan estas
proteínas para regular el ciclo celular y producir cáncer). La proteína
E6 degrada la molécula p53. (Recuerda: factor regulador de replicación
celular, represor de tumores, detecta daños en ADN)
La proteína E7 se une al producto del gen represor de tumores Rb (Regulador
del ciclo celular) e inhibe su control sobre el factor de transcripción E2F,
que es el que induce transcripción de elementos involucrados en la
replicación. De esta manera se descontrola E2F… y ya valió todo (cáncer) :P
Formación de AMPLIA VACUOLA PERINUCLEAR, núcleo agrandado irregular e
hipercrómico (a veces binucleados). A éstas células modificadas se les llaman
KOILOCITOS considerados la Huella digital del “VPH”.
-Producen Hiperplasia
epitelial benigna con acantosis y papilomatosis.
-Pueden producir
lesiones pre-malignas del cérvix que se llaman “Neoplasia intraepitelial cervical” y se diviven en 3 grados (NIC
1,2 y 3).
FASES DE INFECCIÓN:
1.-Latente (virus
presente y sin actividad)
2.-Subclinica
(cambios coilocítcos/displasia y visibles con solución de ác. Acético o yodo)
3.-Clínica (tumores
malignos)
La mayoría
de las infecciones por VPH desaparecen después de algunos meses posteriores
al diagnóstico. Las lesiones cervicales de bajo grado también tienden a
regresar a la normalidad, sin embargo éstas también pueden progresar hacia
lesiones de alto grado con un riesgo absoluto del 15-25% en el transcurso de
2 a 4 años
|
-Aumento en el flujo vaginal
-Formación de verrugas
llamadas papilomas (condyloma acuminatum) en vulva, vagina y cérvix que
parecen tumores. Frecuentemente benignas fácilmente controlables. Pueden
parecer coliflor.
-Displasia en cérvix
-Sangrado vaginal al
coito
-Prurito
-Dispaurenia
-Humedad genital
|
-Papanicolau (citología vaginal)
-Colposcopía (ácido
acético al 5% para hacer visibles las verrugas)
-Biopsia
-PCR (para detectar en fase latente la presencia del virus)
TRATAMIENTO
(Para LESIONES)
De bajo grado:
-Crioterapia
-Solución de Podofilina
al 20%
-Tópico de
5-Fluorouracilo
-Electrocirugía
-Rayo láser
De alto grado:
-Cono cervical
-Histerectomía
Cáncer avanzado:
-Radioterapia
-Quimioterapia
|
-No promiscuidad, uso de
condón y VACUNACIÓN.
-Agentes virales causales de ITS más frecuente a nivel mundial
-Provocan el tipo de cáncer cervical más frecuente en México.
-Las lesiones de alto
grado tienen 50% probabilidad de progresar a cáncer.
-60-75% de la población
sexualmente activa infectada.
-16 MUJERES MUEREN
DIARAMENTE POR CÁNCER CERVICAL
|
Virus
|
Virus del Herpes simple Tipo 2
|
-180 – 200 nm (4
veces más grande que el VPH)
-DNA Bicatenario
lineal (con núcelo toroidal)
-120 – 230 kbp
-Codifica 40-80
proteínas
-Cápside
icosaédrica de 160 capsómeros
-Envoltura
trilaminar lipídica con glicoproteínas virales
-Enzimas y
proteínas virales en el espacio entre la envoltura y la cápside, éste espacio
se llama TEGUMENTO.
-30 a 35
proteínas
FAMILIA: Alfa-Herpesvirinae
|
-Por vía sexual, secreciones vaginales, y canal de parto.
*VHS
afecta cintura para abajo
*La infección
siempre conlleva la destrucción celular al replicarse
*En el núcleo se
ensamblan las cápsides y la envoltura se adquiere al atravesar la membrana
NUCLEAR.
-Amplio rango de
hospedero
-Ciclo de
multiplicación corto
-Diseminación en
cultivos cel.
-Destrucción de
hospedero
-Capacidad de
permanecer en forma latente (más en neuronas sensoriales)
Infección primaria asintomática (pero posibles signos de lesiones
vesiculares).
1-Exposición del virus a mucosa
2-Penetra en células epiteliales
3-Replicación e induce LISIS celular
4-Respuesta inflamatoria (Interferones α, β etc)
5-Diseminación a células proximales y nervios
sensitivos o autónomos hasta los ganglios regionales.
6-Infección latente (SACRO)
7-Distribución a otras áreas mucocutáneas x vía
nerviosa.
*Estado de latencia à De por VIDA
|
Asintomático (más frecuente)
1er brote (2 días – 2 semanas
después):
-Adenopatías inguinales
-Fiebre
-Dolores musculares
en espalda baja, glúteos o muslos.
-Dispaurenia
-Disuria
Zonas con prurito
donde después habrá:
AMPOLLAS (lesiones vesiculares) dolorosas y pequeñas llenas de
líquido claro o color paja en:
-vulva, cérvix,
vagina, ano, glúteos
-Lengua, boca,
ojos, encías, labios, manos.
Las ampollas se rompen, dejan ÚLCERAS muy dolorosas y sanan en 1
o 2 semanas.
2do brote (semanas o meses después)
|
Prueba de Tzank (Impronta de células y teñirlas con
colorante de Wright o Giemsa; observar células fusionadas con varios núcelos,
sincicios, así como inclusiones nucleares de Cowdry)
-Técnias
inmunoenzimáticas
-PCR
-Bioquímica para
detección de anticuerpos
TRATAMIENTO
Antivirales (No eliminan el virus que están en
ganglios neurales, sólo impiden su replicación! Se usa tratamiento supresivo
[dosis mínimas por tiempo prolongado] en pacientes con brotes constantes,
prolongados o intensos pero podría haber resistencias)
-Aciclovir (1000mg/díax10 días)
En crema: al 5%,
5 veces/día x 1 - 2 semanas
|
USO DE CONDÓN!
Vacunación (vacunas
sintéticas de subunidades glucoproteínas D y B)
EN 80% DE
PROSTITUTAS
Más frecuente el
VHS 1
|
Parásitos
|
Trichomonas vaginalis
|
Protozoo (eucariota)
1 sola fase en su ciclo biológico:
Trofozoíto:
-2.5x4.5 a
12x19 µm
-Parásito obligado
-anaeróbico
-Fisión binaria
-4 pares de flagelos
-Membrana ondulante con
flagelo asociado a una estructura llamda “costa”
-Axostilo
-Núcleo de 5 cromosomas
-Hidrogenosomas
En citoplasma:
-Vacuolas
-Partículas
-Bacterias
-Leucocitos
-Eritrocitos
*Hospedero
de virus de RNA de la familia totoviridae que contribuyen a su Patogenicidad.
|
-Por Vía sexual
-Responde a cambios en
microbiota vaginal, aumento de pH, temperatura etc.
-Citoadherencia por adhesinas y cambios morfológicos de su
citoesqueleto.
-Colonización, degrada el moco y la matriz extracelular.
-Fagocita¸ bacterias, células epiteliales, eritrocitos,
leucocitos, proteínas.
-Degrada IgG y IgA, evadiendo respuesta inmune
-Induce apoptosis
-Factor de virulencia requerido para la unicón y citotoxicidad: Lipoglicano T.
Vaginalis (glucocálix formado por glucoproteínas y glucolípidos),
mucinasas, factor de desprendimiento celular, cisteínproteasas, factor lítico,
porinas y toxinas. Producción de Enzimas: Superóxido dismutasa,
peroxideroxinas (neutralizan 02)
*Adhesinas: función adherente y enzimática, transcritas en
presencia de Fe++
*El Fe++ es fundamental, lo adquiere a
través de la lactoferrina (en
secreciones cervicales según el ciclo menstrual), fagocitosis de eritrocitos
y receptores para hemoglobina. *El Zn+
le es adverso
-Ingerido por macrófagos.
|
-Flujo
fino, amarillo verdoso muy fétido (olor
a aminas) y espumoso (por movimiento) acumulado en el fórnix
-Período de incubación: 5-30 días
-Signo de fresa (Petequias, que son micro-ulceraciones)
-Prurito intenso
-Disuria
-Dispaurenia
-Dolor púbico
-Uretritis
-ph >4.5
-Eritema vaginal
*Síntomas
acentuados durante y después de menstruación
*Mayor susceptibilidad al VIH
|
-Frotis en fresco
-Papanicolaou
-Cultivo de exudado
cervico-vaginal
-Tinción de gramm
-PCR
-Affirm VPIII
-OSOM trich
-APTIMA
TRATAMIENTO
-Metronidazol:
Dosis única 2g.
250mg/8hrs x 7 días
-Cotrimazol: intravaginal 100mg antes de dormir x 2 semanas
|
-Vacuna de lactobacillus acidophilus
-CONDÓN!
-34 mujeres x hombre.
-Muy frecuente
-120-180 millones de
mujeres la sufren cada año en el mundo!
1° Puebla, 2°tlaxcala, 3°Veracruz, estados principalmente afectados
|
Bacterias
|
Chlamydia trachomatis
“Clamidiasis”
|
Cocobacilos Gram (-)
Intraceluares
-.25 - .8 µm
-Membrana externa
de lipopolisacáridos
-Membrana
plasmática
-Plásmido
-Sin cápsula de peptidoglicanos
Forma infectante: Cuerpo elemental
Forma activa (intracelular): Cuerpo radicular
|
-Por Vía sexual, contagio vertical
-Unión de
CE a las superficies apicales de las células de epitelio columnar a través de la proteína MOMP por endocitosis mediada por receptor.
-Modifica su membrana endosómica para
evitar la fusión con los lisosomas. Se dirige por los microtúbulos a la
región peri-golgi-nuclear. Los endosomas se juntan y forman una microcolonia
llamada inclusión.
-Transformación en CR, y hacen fisión
binaria.
-Modificación de membrana de inclusión para que se fusione
esfingomielina y glycerol-fosfolípidos procedente del GOLGI y aumenten su
capacidad de volumen para que quepan 200 a 1000 progenies.
-Obtención de nutrientes del
citoplasma a la inclusión, através de proteínas clamidiásicas en la membrana
(Incs) y prolongaciones celulares
en forma de popotes para absorber
-Secreción tipo III de señalización
para evitar la fusión con lisosomas y modular apoptosis
-Formación de CE dentro de la
inclusión, entonces se pega con la membrana plasmática y libera las clamidias, la célula
sufre lisis.
-Bacteria
ascendente,
se propaga por canalículos al conducto genital alto; se mantiene en
superficie luminal y provocan cervicitis,
endometritis, salpingitis y peritonitis O
PUEDE SER LIBERADA En la membrana basal y llegar a ganglios linfáticos.
-Duración de ciclo:2- 3 días
LA CÉLULA produce quimiocinas y mediadores
inflamatorios, llegan linfocitos B,T, macrófagos etc. El proceso inflamatorio
crónico conduce a NECROSIS de
células epiteliales, proliferación de fibroblastos y esclerosis. OSEA Las graves secuelas de las infecciones por C. trachomatis
son mediadas por la respuesta inmune
del hospedador.
|
Asintomático
(Quizá 1-3
semanas después)
Puede haber:
-Cervicitis
-Endometritis
-Salpingitis
-Peritonitis
-Uretritis
-Bartolinitis
-Adenopatías
inguinales
Flujo
vaginal transparente-blanco, cero sanguinolento y mucopurulento y fétido (leí
que podría ser amarillo)
-Fiebre alta
-Disuria
-Dispaurenia
-Prurito
Puede haber
clamidiasis en otras partes:
-Tracoma ocular
-Neumonía
-Bronquitis
-Faringitis
Arteroesclerosis
|
-Ensayo directo de fluorescencia
-Inmunoensayo
enzimático
-PAAN (PCR)
-Exudado vaginal
-Frotis
Test de torunda +
TRATAMIENTO
-Penicilina benzatilínica 1,200,000 u c/24hrs x 7 días
-Doxicilina 100mg c/12 hrs x 7 días vía oral
-Eritromicina
-Azitromicina
|
Uso de condón
-Infección
bacterian de transmisión sexual mas prevalente.
-Más prevalente
en mujeres
|
Bacterias
|
Gardnerella vaginalis
(o Haemophilus vaginalis)
“Vaginosis bacteriana”
|
Bacilococos pleomórficos
-0.5 x 1.5-3.5 µm
-Sin cápsula
-No forman esporas
-Inmóviles
-Anaerobios
-Gram (-) o variable
-pilis
|
“Complejo desequilibrio
bacteriano” por actividad sexual frecuente (efecto de alcalinidad del
semen), sexo oral, duchas vaginales y espermicidas, menstruación
-Ausencia/disminución de lactobacilos
-Aparición de células clave=
células del epitelio vaginal con gran cantidad de microorganismos adheridos.
-Aumenta el pH debido a
la disminución de ác. Láctico producido por las bacterias, disminuye el H2O2.
Esto permite el crecimiento de otros agentes anaerobios.
-Adherencia por pilis a epitelio vaginal, transforma los
fosfolípidos amnióticos en ác. Araquidónico y prostaglandinas. (se adhiere a
células Mc Coy)
-SEMEN, Al tener efecto alcalino, favorece la proliferación de gardnerella y
se intensifica el cuadro clínico.
|
Asintomáticas
Flujo
grisáceo-blanquecino con rayas rojas , consistencia lechosa y olor fétido a
aminas. Homogéneo
-Prurito leve
-Ph > 4.5
-No hay eritema ni inflamación
-Al examen microscópico
hay escasos polimorfonucleares
|
Con anamnesis
-Criterios de Amsel (clínico)
-Criterios de Naugent (laboratorio)
-Exudado vaginal
-Tinción de gram (hay células clave o indicadoras)
-Agar casman con C02
-Ph> 4.5
-Prueba de aminas + (KOH
al 10%)
TRATAMIENTO
Metronidazol oral por 5-7 días
|
-Evitar duchas vaginales
-Evitar promiscuidad
Infección vaginal más
frecuente
|
Bacterias
|
Neisseria gonorrhoeae
“Gonorrea”
|
Diplococo
encapsulado (gonococos)
- 0.6 – 1 µm
-Aerobio
-Gram (-)
-Bacteria
ascendente
-Inmóviles
-No forman
esporas
-Oxidasa y
catalasa positivo
-Produce ácido a
partir de glucosa o maltosa
-Cápsula de
peptidoglicano
-12 tipos
-PILIS
-Proteínas POR, OPA & RMP
|
Por Vía sexual y canal de parto
-Atacan el epitelio cilíndrico del endocervix y pueden
ascender (nunca el epitelio escamoso)
-Adhesión a las células epiteliales
por medio de los pilis tipo 4 y
las proteínas POR y OPA, penetran y se multiplican, pasan a la submucosa e
infectan.
-Inducen
fagocitosis mediante el reordenamiento de filamentos de actina, respuesta
inflamatoria liberando localmente mediadores como FNT-alfa que posee actividad endotoxina, contribuye a pérdida
ciliar, muerte de células mucosas y patogenia.
-Liberación de LOS , Lipooligosacárido
que tiene efectos tóxicos provocando los síntomas.
-Evaden la respuesta immune con IgA
Hidrolaza
-Pueden ascender
hasta las salpinges a través de adhesión a espermatozoides en presencia de Fe++ y provocar Salpingitis.
*Factores de virulencia: PILI, PORB, OPA, LOS, RMP, proteasa IgA1, beta lactamasas
|
2-5 días después
de infección:
Flujo
vaginal amarillento y fétido
-Disuria
-Dolor abdominal
-Hemorragias
intermenstruales
-Cervicitis
-Dispaurenia
-Artritis supurativa en articulaciones
-Exantema pustular
Podrían haber:
-Salpingitis
-Absceso
tuboovárico
-Conjuntivitis purulenta en recién nacidos
-Faringitis
|
-Tinción de gram y cultivo de
secreciones en medio de thayer-martin (agar
chocolate)
-Elisa
-Test de orina
TRATAMIENTO
Ceftriaxona Dósis única de 250 mg
Nitrato de plata al 1% en neonatos
*Considerar tratamiento para
Chlamydia
|
-Uso de condón
-Incidencia entre
15-24 años
-Causa de Artritis supurativa
|
Bacterias
|
Treponema Pallidum
“Sífilis”
“El gran limitador”
|
Espiroqueta no cultivable
6-20 µm x .18 de grosor
-Forma helicoidal
-Membrana citoplasmática
trilaminar
-Cápsula de
peptidoglicano
-4-14 espirales
-6 flagelos
-Sensible al calor
-GRAM
(-) creo
|
-por Vía sexual y
transplacentaria
(Se
introduce al organismo a través de la más mínima solución de continuidad
(fisura) de tegumento o mucosa o mucosas indemnes.)
-Replicación local al
llegar al tejido subepitelial en plano extracelular.
-Neutrófilos llegan,
después linfocitos y macrófagos. El resultado de esta batalla entre
treponemas y leucocitos localmente
es la lesión de la sífilis primaria (2-6 semanas), el chancro sifílico.
*El chancro es indoloro
-Desplazamiento por
conductos linfáticos a la circulación sistémica, por lo que así de rápido ya
se hizo una enfermedad sistémica
-Sanación del chancro en
las primeras 26 semanas, (Período asintomático de 2-26 semanas)
espiroquetas ya diseminadas en el torrente sanguíneo. Treponemas se han
replicado en hígado, articulaciones, músculos, piel y en mucosas distales,
provocando lesiones secundarias que dan nombre a la sífilis secundaria (2-6 semanas).
(el
treponema tiene proteínas plasmáticas adheridas a su superficie que le sirven
de protección contra el sistema inmune, y tiene 100 veces menos proteínas
características de las gram negativas, lo que le ayuda a no ser reconocido
fácilmente por el sistema.)
-Sanación de semanas a meses
-Sífilis latente: La sífilis podría desaparecer (sífilis precoz) pero podrían
reaparecer signos dentro de 3-30 años, ésta etapa se llama ETAPA DE LATENCIA,
ocurre en el 66% de los casos)
-Sífilis
terciaria/neurosífilis
Es prevenible pero si no podría ser mortal, el complejo inmune provoca
vasculitis e inflamación crónica, aparecen gomas (complejo treponema y leucocitos) que dañan los huesos y
tejido blando (sífilis benigna tardía).
También ocurre:
-Aneurismas aórticos
-Insuficiencia aórtica
-Tabes dorsal (Pérdida de
sensación de posición debido a la destrucción neurona en la médula)
-Marcha tambaleante o atáctica
-Articulación de
charcot (pérdida de la sensación en rodillas y tobillos con
crecimiento óseo excesivo)
Paresias/parálisis
del demente:
Cambios en personalidad
-Pupila de Argyll-Robertson;
la pupila no reacciona ante la luz pero se contrae cuando se acerca un objeto
hacia el ojo
|
*Fomenta el VIH
Flujo amarillo fétido
-Chancro que drena exudado gris en vulva, cérvix, vagina o periné
-Linfo-adenopatía regional (playée)
-Eritemas en piel y mucosas
-Ceguera
-Aneurisma aórtico
-Esclerosis medular
-Parálisis dolorosa
-Pupila de Argyll-Robertson
-Articulación de charcot
|
-Exudado vaginal
-Estudio en campo oscuro
-Inmuno-fluorescencia
-VDRL
-RPR
-TPI (Treponema pallidum inmobilization)
-FTA-abs
-TPHA
-Anticuerpos séricos
lipídicos llamados cardiolipina
TRATAMIENTO
Penicilina benzatínica
2.4 millones UI,x 1
semana
PARA SÍFLIS LATENTE O
NEUROSÍFILIS:
Penicilina benzatínica
X 3 semanas
Tetraciclina, Eritromicina
|
USO de condón y
no promiscuidad
Sífilis
congénita: 90% en madres con sífilis 1° o 2°
30% en madres con sífilis 3° (1/3 muere, 1/3
sifiloso, 1/3 sano)
Presenta:
-Nódulo
frontal de parrot
-Nariz
en silla de montar
-Quijada
corta
-Palatosquisis
y queilosquisis
-Alopecia
-Dientes
de Hutchinsons
|
Bacterias
|
Staphylococcus aureus
|
Cocos
Gram
(+)
-1µm
-Colonias tienen forma de racimo de uvas de color dorado
-Muy resistente
-No forma esporas
|
Por fómites,
sangre, mala higiene, humedad, uso de tampones, infecciones vulvares
-Síndroma de shock tóxico provocado por : La toxina TSS-1 y enterotoxinas
serológicas del tipo A a la T.
-Desarollan lipasas e hidrolasas.
-Sus proteínas de membrana MSCRAMM se unen a la matriz extracelular de la mucosa vaginal,
también sus proteínas FnbpA y FnbpB.
Éstas son sus factores de virulencia principal
-Forman
abscesos con pus (mucosa) y forúnculos (piel).
-Los abscesos conectados entre sí se llaman
Carbúnculos.
-Pueden llegar a la submucosa y provocar celulitis
-Lisis
de eritrocitos
-Coagulosa (Formando coagulos de fibrina)
-su proteína
A se enlaza con la IgG y la
inhibe, de esta manera reduce la
opsonización también puede secretar esta proteína A para otras bacterias
-Catalasa
que produce H2O2 de H20 para contrarrestar neutrófilos
-Toxinas formadoras de poro
-Hemolisinas
(toxinas alfa, gamma y quien sabe)
*LAS
TOXINAS ALFA, GAMMA Y LEUCOCIDINA DE PANTON VALENTINE dañan neutrófilos
-Hialuronidasa
que degrada colágeno
-DNasas
|
Fatiga
Fiebre
Escalofríos
Cefalea
Forúnculos en piel
Neumonía
Osteomielitis
Endocarditis
|
-Agar sangre
-Tinción de gramm
-Hemocultivos
Prueba de la coagulasa (sólo Aureus secreta la enzima)
-Electroforesis en gel de campo pulsátil
TRATAMIENTO
Clindamicina
|
90% Hemo estado infectado por S. aureus
Bacteria piógena más común
|
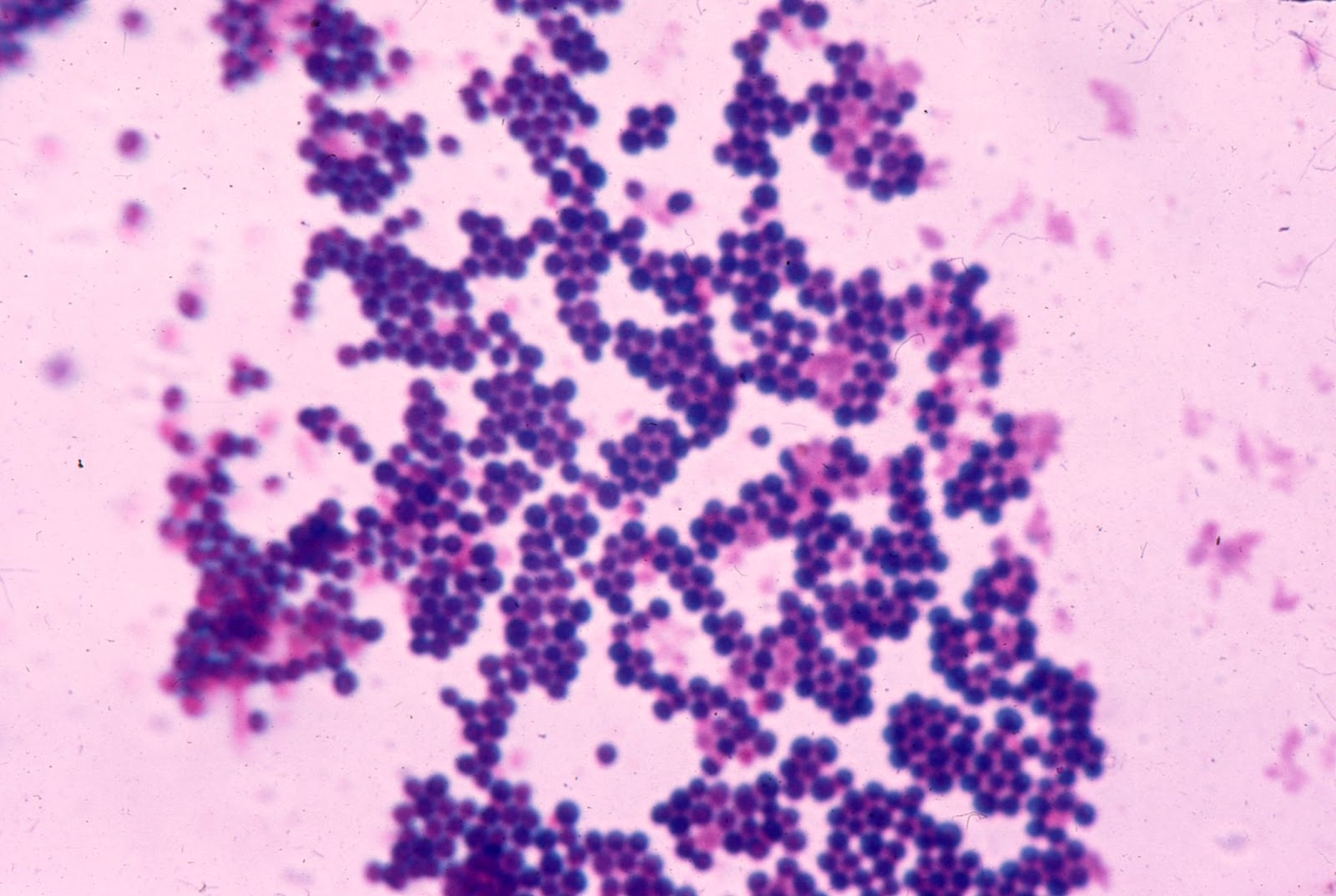
- Se muestran las imágenes de los agentes para facilitar la comprensión de su morfología
- CÁNDIDA
- VPH
- VHS II
- T. VAGINALIS
- CHLAMYDIA T.
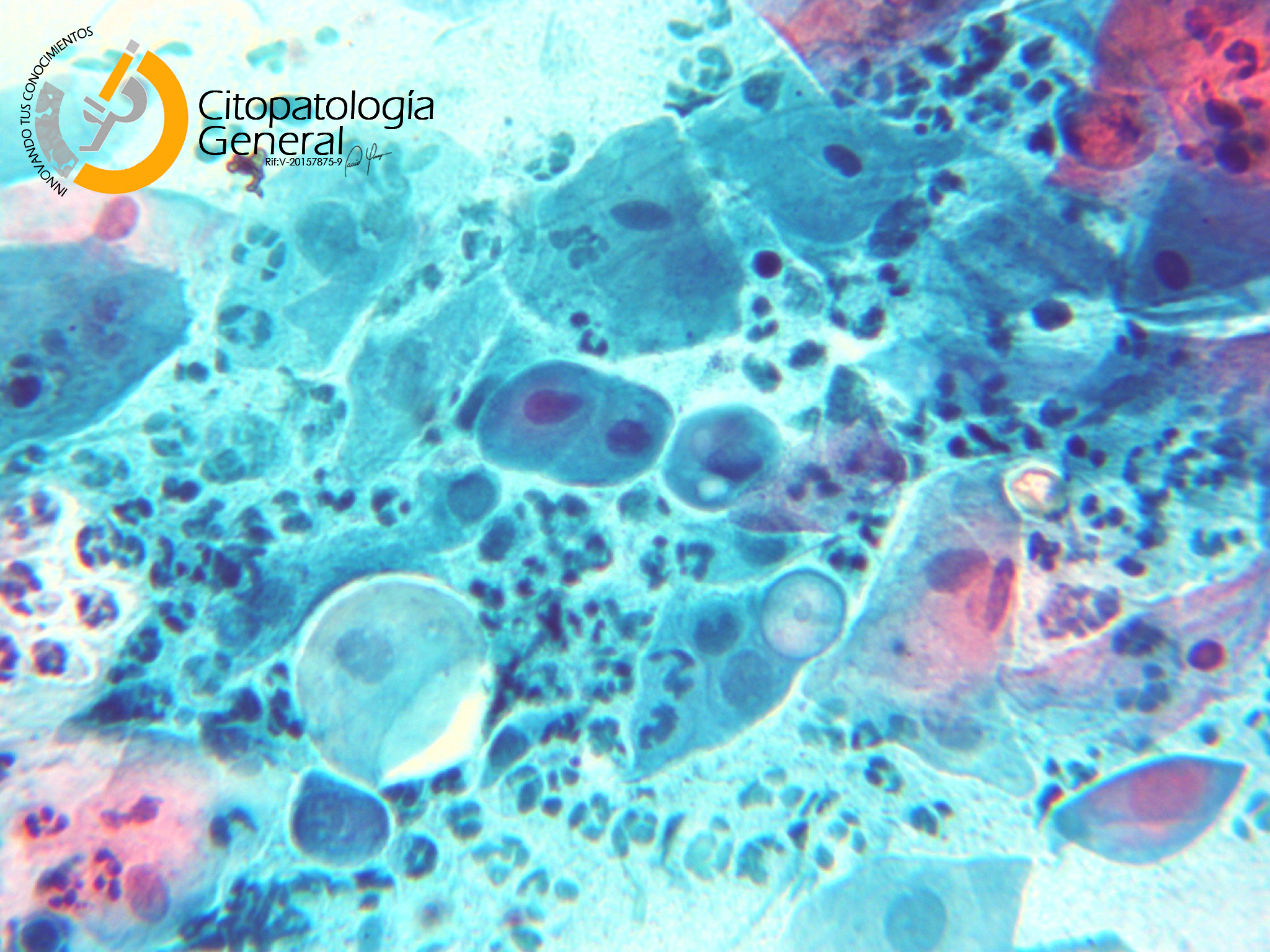
- GARDNERELLA V.
- NEISSERIA GONORRHOEAE
- TREPONEMA PALLIDUM
- STAPHYLOCOCCUS AUERUS
Anatomía del aparato genital femenino
Genitales externos
- Monte de venus
Tejido adiposo anterior al pubis, cubierto por folículos pilosebáceos generadores de pelo terminal a partir de la pubertad y glándulas apócrinas y écrinas. - Labios mayores
Repliegues cutáneos de 8x3 cm de longitud. Posteriormente forman la horquilla. Contienen escasos folículos pilosos, pero muchas glándulas sebáceas y sudoríparas. Se encuentran cubiertos por piel, dartos, tejido adiposo y fibras elásticas. - Labios menores (ninfas)
Repliegues cutáneos delgados de 3-4 cm de longitud. Se fusionan anteriormente formando el prepucio y frenillo del clítoris. Carecen de vello. Forman la transición de piel a mucosa. - Clítoris
Tejido eréctil formado por 2 cuerpos cavernosos (raíces) que al unirse forman el cuerpo del clítoris y en su vértice conforman el glande del clítoris, por lo que se le consideran 3 porciones (2 raíces, cuerpo y glande). Mide 6-7 cm (3cm de las raíces, 3 cm del cuerpo y 1 cm del glande). Se encuentra fijado al pubis por el ligamento suspensorio, - Vestíbulo
Forma triangular de vértice en clítoris y base formada por una línea que une la desembocadura de los conductos de las glándulas de Bartholin. Sus límites laterales son los labios menores. - Meato uretral
Es la desembocadura de la uretra. Posterior al clítoris y anterior al introito vaginal. - Orificio vaginal
Posterior al meato uretral. Forma oval, cubierto por el himen en la nulípara. - Himen
Membrana que cubre el introito vaginal al nacer. Después de la primera relación sexual, sus restos reciben el nombre de las carúnculas mirtiformes. - Bulbos de la vagina
Se encuentran en la base de los labios mayores, reunidos anteriormente. Son formaciones eréctiles recubiertos por túnica albugínea - Glándulas de Bartholin
Homólogas a las de cowper en el hombres. Ubicadas posterior y lateralmente al bulbo vestibular. Su conducto excretor se abre en la base de los labios menores. Activas en la pubertad, a la exitación sexual su función es lubricación. - Glándulas de Skene
Desemboca en la uretra. Se encuentran lateral y posteriormente a la uretra y anterior y lateralmente a la vagina.
Genitales internos
- Ovarios
Glándulas anfícrinas de forma oval y tamaño de 1x2x3 cm, color blanco-grisáceo, de consistencia firme y contorno irregular. Se encuentran en la fosita ovárica, en la pelvis menor, debajo del estrecho superior, anterior y lateral al recto, detrás del ligamento ancho a 15-20 mm de la articulación sacroiliaca.
Su cara interna se relaciona con el útero, el mesosálpinx y las asas intestinales.
Su cara externa se relaciona con la fosita ovárica
Su borde anterior se relaciona con el mesoovario
Su borde posterior es libre.
Medios de fijación: Ligamento infundíbulo pélvico/suspensor del ovario, ligamento utero-ovárico, ligamento tubo-ovárico y el mesoovario. - Salpinges
Se encuentran del polo superior del ovario al ángulo superior del útero. Son conductos musculares tapizados de mucosa. Miden de 10-12 cm long. x 2-9 cm diám. en el adulto. Su dirección es medial, luego transversal y luego recto hasta que atraviesen el útero. Comunican el útero con la cavidad peritoneal
Porciones: Intersticial (1 cm long x 1 mm de diám), Ístmica (3-4 cm long x 3-4 mm de diám), Ampolla (7-8 cm long x 7-8 mm de diám, es la porción mas dilatada y larga) e Infundíbulo (2-3 mm diámetro; tiene fimbrias, una de las cuales es más larga cuya extremidad se fija al ovario en su polo superior y se llama "franja de richard".). - Útero
Órgano muscular impar piriforme, de 6x4x3 cm en nulíparas. Consta de 3 porciones: Cuerpo, istmo y cuello (cérvix). Normalmente se encuentra en anteroversión, flexionado sobre el cuello uterino.
Su cara anterior se relaciona con el fondo de saco vesico-uterino
Su cara posterior se relaciona con el fondo de saco de douglas
-Sus bordes laterales se relacionan con el borde interno del ligamento ancho y las arterias uterinas.
-En el borde superior se encuentra inserto el ligamento redondo, las trompas y el ligamento utero-ovárico
Cavidad uterina: Triangular de base superior, en ángulos superiores se encuentran los ostiums uterinos y en el vértice inferior está el ostio cervical interno. Tapizada por mucosa (ENDOMETRIO). Volumen = 7ml.
Medios de sostén:
Ligamentos de suspensión = Ancho y redondo
Ligamentos de sostén= Utero-sacros y Cardinal (Mackenrodt)
Sistema de contención = Piso perineal y aponeurosis endopélvica - Cérvix
Es parte del útero. De forma cilíndrica, longitud de 2.5-3 cm x 3 cm de diámetro. Consta de dos mitades: Supravaginal (porción superior al plano circundado por el fórnix vaginal) e Infravaginal (6-8 mm alto). En el orificio cervical externo se encuentra la zona de transformación epitelial. - Vagina
Es el órgano de cópula. Conducto musculo-membranoso. Se encuentra en una excavacións pélvica entre le la vejiga y el recto. Forma cilíndrica. Dirección: oblicua, abajo y adelante.
Su relación anterior superior es la vejiga, e inferior es a la uretra.
Su relación posterior es el saco de douglas y el 3/4 inferores el tabique rectovaginal.
Posee pliegues transversales
Fisiología del tracto genital femenino
Ciclo menstrual
Ciclo ovárico
Ciclo endometrial

Inspección de genitales externos
Palpación de mamas
- El ciclo menstrual se define como la serie de cambios o eventos hormono-dependientes del organismo femenino que ocurre entre una menstruación y otra, siendo esta serie de eventos la manifestación del eje Hipotálamo-Hipófisis-Ovario (el cual culmina su madurez a los 22-25 años).
¿Qué es la menstruación? = Desprendimiento de la capa funcional (compacta y esponjosa) del endometrio secretor.
El ciclo menstrual está conformado por cambios a distintos niveles anatómicos, generando múltiples cambios histológicos, por lo que conglomera distintos ciclos:
-Ciclo ovárico
-Ciclo endometrial
-Ciclo cervical
-Ciclo vaginal
-Menstruación
- El ciclo ideal dura 28 días; El ciclo comienza con el primer día del sangrado trasvaginal (Duración= 5 días), después la fase proliferativa/folicular/estrogénica (Del día 5 al 14), Ovulación (día 14) y la fase secretora/lútea/progestacional (Del día 14 al 28).
La duración de la primer fase del ciclo (del día 1 al 14) es muy variable entre las mujeres, sin embargo la segunda fase (progestacional, del día 14 al 28) es más constante, y en todas las mujeres tiende a durar lo mismo, 14 días.
Ciclo ovárico
- Es la serie de cambios anatómicos (foliculogénesis) y funcionales (esteroidogénesis) que ocurre en el ovario. Se divide en 2 fases según el ciclo menstrual:
- Fase folicular: Ocurre la foliculogénesis y aumentan los niveles de estrógenos progresivamente, el pico de estrógenos se alcanza 24-48 horas antes de la ovulación y el pico de LH (cuyo primer efecto es provocar el rompimiento del estigma y ergo provocar la salida del óvulo que a través de la fimbria de richard llegará al ostium abdominalis de la salpinge y entrará al conducto tubárico) se alcanza 12-24 horas antes de la ovulación.
- Fase lútea: Ocurre la luteinización (efecto de la hormona luteinizante [LH]), que es cuando las células de la granulosa que se encuentran adheridas entré sí por uniones gap (conexones) y a la membrana basal, y las células de la teca interna se diferencían en células lúteas (se llenan de lípidos y por ende adoptan un tono amarillento) y aumentan los niveles de progesterona siguiendo un patrón de la campana de gauss, cuyo pico de concentración se alcanza al día 21. En esta fase, las "ex" células de la teca interna ahora producen progesterona y androstenediona, que pasará a las "ex" células de la granulosa para ser metabolizadas (efecto de la aromatasa) en estrógenos, que es un efecto de la FSH.

Ciclo endometrial
- Al igual que el ciclo ovárico se divide en 2 fases: Proliferativa y secretora;
- Fase proliferativa: En esta fase el endometrio comienza a proliferar (las células se multiplican) en su capa funcional, generando la capa esponjosa y la capa compacta, a partir de los restos que quedaron de la menstruación. El epitelio simple cilíndrico prolifera y en algunos puntos se invagina para generar las glándulas. Es de duración variable (como ya se había comentado), en una biopsia se observann imágenes mitóticas a nivel del epitelio y el estroma, aumenta la irrigación el estroma se engrosa, hay retención de agua, las glándulas tubulares se engrosan y a partir de la ovulación se hacen tortuosas.
- Fase secretora: Es la fase constante (14 días), cesa la proliferación y las células comienzan a tener función secretora. Hay acumulación de glucógeno en el epitelio glandular, formación de vacuolas en citoplasma y 4 días después se forma un complejo de nutrientes en las células. Al día 21 la luz glandular se llena de glucógeno y moco. El estroma se edematiza gracias a la retención de agua. Ocurre la reacción pseudodecidual, en la que las células estromáticas acumulan glucógeno también. Las glándulas se vuelven tortuosas y las arterias se tornan espirales. Antes de ocurrir la menstruación penetran leucocitos y hematíes y se extravacían después. Ocurre una progresiva producción de prostaglandinas F2 alfa e I.
- Exísten múltiples tastornos en el ciclo menstrual en cuanto al RITMO, DURACIÓN, PERIODICIDAD y CANTIDAD.
- RITMO
-Nictomenorrea: mayor cantidad de sangrado en la noche
-Intermitente: Se deja de sangrar unas horas o 1 día y reinicia
-Amenorrea: es la ausencia de ciclos por una duración de 3 ciclos propios o mínimo 3 meses
-De inicio brusco: sin Sx premenstrual (sin aviso) - DURACIÓN
-Polimenorrea: La menstruación dura más de 7 días
-Oligomenorrea: La menstruación dura menos de 3 días - PERIODICIDAD
-Opsomenorrea: El ciclo dura más de 35 días
-Proiomenorrea: El ciclo dura menos de 21 días - CANTIDAD
-Hipomenorrea: La cantidad de sangre menstruada es menor a 30 ml
-Hipermenorrea: La cantidad de sangre menstruada es mayor a 110 ml
Inspección de genitales externos
- La paciente debe guardar la posición dorsosacra (litotomía) con los muslos bien flexionados sobre la pelvis y las piernas sobre los muslos. Se entreabren los labios mayores con los dedos pulgar e índica de la mano derecha.
- Se estima el grado de desarrollo adiposo del monte de venus y grandes labios así como la pilificación (excesiva en el hirsutismo y mínima en el hipogonadismo y craurosis), aspecto de la mucosa (rosada y húmeda normal; roja viva, excoriada y secretante purulenta en las vulvitis; pálida y apergaminada en la craurosis). Se observan los labios mayores, su tamaño, forma, cantidad de grasas y cantidad de vello. Las ninfas (labios menores) se observan normotróficas. El himen si es nulípara normalmente se encuentra imperforado.
- Se utilizan espéculos para el examen de la vagina y el cérvix (espéculos tubulares como el de Fergusson o bivalvos como el de Trelat o cuscó).
- Se abren los labios mayores con los dedos de la mano no dominante, a continuación se introduce el espéculo girado 90° e inclinado 45° en dirección del conducto vaginal. Lentamente se introduce y al mismo tiempo que progresa la inserción, se gira el espéculo -90° para terminar con las valvas en horizontal y paralelas al plano coronal de la paciente. Se abren las valvas y se fijan con el tornillo de fijación.
- Se observa el aspecto de la mucosa vaginal y cervical, las cuales deben ser rosadas, sin lesiones y dependiendo de la multiparidad de la paciente, el cervix puede tener su ostio cervical externo pequeño o transverso en caso de multiparidad.
- La mujer debe estar desnuda de la cintura para arriba. Debe tenerse en cuenta la posible diferencia de tamaño de los órganos completos, las alteraciones de la forma circular de su límite periférico desde la línea axilar anterior a la media del tórax y su relieve más o menos periférico. Los signos cutáneos tales como la retracción localizada, aspereza y aumentos en en rigidez y dureza a modo de la llamada "piel de naranja", enrojecimiento inflamatorio y formación tumoral, se aprecian a simple vista. Se hacen mas evidentes estirando con ambas manos las partes hísticas y piel que revisten la región sospechosa. Se debe inspeccionar bien la forma y lugar de los pezones, eflorescencias eccematosas en ellos y en la areola, así como las secreciones patológicas.
- En general, se debe analizar la forma, simetría y tamaño de las mamas, estado de su superficie (en busca de lesiones dermatológicas como eczemas, eritemas, placas, pápulas, nudosidades, abscesos, costras, erociones, exulceraciones, máculas, etcétera) o el aspecto de piel en naranja. El pezón se analiza y se clasifica según la exposición del pezón.
- Unimanual: Se coloca el pulpejo del dedo índice de la mano dominante, en paralelo con el plano del introito vaginal, se le pide la paciente que puje ligeramente y se introduce progresivamente el vulvo, haciendo flexión a nivel de las falanges mientras la paciente al mismo tiempo se relaja para permitir el libre paso del dedo. Se progresa hasta limitar las dimensiones del dedo al ingresar completamente en la vagina, se gira el dedo en todas direcciones posibles para poder realizar una palpación óptima de las paredes vaginales, los fórnix laterales, posterior y anterior y el cérvix. Se examina la temperatura, si hay presencia de dolor, consistencia, fragilidad, fricción, humedad, etc.
*RECUERDA: la vaginal mide 7-9 cm - Bimanual: Sigue y complementa el tacto vaginal. Es el método más útil para la exploración ginecológica, pues nos hace accesible el útero y posiblemente los anexos. Al terminar el tacto vaginal unimanual y sin retirar los dedos de la vagina, se disponen de tal modo que su cara interna esté en relación con la pared anterior de la vagina, mientras que en profundiad llegan hasta el cuello uterino, que les sirve de punto de orientación. La segunda mano comprime el abdomen a unos 10 cm por encima de la sínfisis del pubis, con las articulaciones carpometacarpianas levemente flexionadas y con los dedos extendidos (el pulgas algo en abducción). Después de algunos movimientos superficiales se dirigen las puntas de los dedos primero hacia el ombligo y luego, flexionadas cada vez mas a nivel de las articulaciones carpometacarpianas, hacia el sacro, procurando establecer contacto con el dedo que tacta a nivel de la línea media y de los dedos.
- Para la palpación la paciente se acuesta sobre un diván y con un cojín se eleva la región posterior del hombro del lado a explorar quedando la cabeza horizontal. La mano del mismo lado se coloca bajo la nuca, con el brazo en ángulo. Deben alcanzarse, por si hubiera hipertrofia glandular, todas las regiones del flujo linfático en la zona axilar (prolongación de spencer), a los lados del esternón, debajo del reborde lateral del músculo pectoral, así como por encima y debajo de las clavículas. Este examen es mejor practicarlo inmediatamente después de la menstruación ya que la ingurgitación mamaria es mínima y, por tanto, cualquier masa se detecta con facilidad.
- Los tumores BENIGNOS, dentro de determinados tamaños, se comprueban mas fácilmente por palpación que por inspección y no presentan conexiones inflamatorias a su alrededor (no signos cutáneos, mamilares ni adenopatías).
- Si se encuentran anomalías o nodulaciones se debe describir su posición según los cuatro cuadrantes de la mama, su distancia del pezón y dirección según las manecillas del reloj, consistencia, dolor, movilidad, bordes, temperatura, profundidad, lesión dérmica, etc.
- Concepto: Tumores benignos originados en la superficie mucosa del cuello uterino o superficie del endometrio. Tienen forma de dedos y sobresalen del orificio cervical externo. Pueden ser únicos o múltiples.
- Clasificación: Endocervicales (son rojizos y frágiles, sangran más y se fibrosan) y Ectocervicales (Pálidos y lisos, sangran menos y se fibrosan más)
- Etiología: Desconocida. Se relacionan a procesos infecciosos crónicos de la mucosa, respuesta anormal a estrógenos, congestión local de vasos sanguíneos cervicales. Causados por hiperplasia local.
- Cuadro clínico: A veces puede ser asintomático. Sangrados vaginales después del coito o duchas vaginales, metrorragia, sangrados aún en menopausia, flujo vaginal amarillo o blanco.
- Dx: Examen pélvico y biopsia cervical.
- Tx: Extirpación quirúrgica por torción suave o electrocauterización.
Quistes (Huevos de naboth)

- Concepto: Sacos llenos de moco en el ectocérvix; es moco proveniento de las glándulas cervicales cuyo ostium externo de sus conductos excretores ha sido obturado impidiendo su expulsión y por ende su acumulación, causando a gran escala al visualización de los quistes/huevos de naboth.
- Clasificación: De naboth (propios ya comentados) y mesonéfricos (residuos del conducto mesonéfrico, que generan los quistes de gartner).
- Etiología: Se forman cuando las glándulas cervicales son recubiertas por epitelio (por metaplasia o hiperplasia) y las obstruyen, acumulándose las asecreciones en estos nidos. Al momento del parto pueden ser inducidos por traumatismos.
- Cuadro clínico: De 2mm- 4 cm de ancho, blancos o amarilos y losos. 1 o más quistes pueden ser posibles. son asintomáticos.
- Dx: Exploración ginecológica, colposcopía, biopsia.
- Tx: Electrocauterización, remoción con bisturí.
Ectropión
- Concepto: (Epitelio evertido) Es la exposición del epitelio simple cilindrico del endocervix al ectocervix, loque lo hace ver como erosionado, rojizo, de apariencia descamada y eritematizada.
- Clasificación: En cuanto a lugar se puede dividir en ECTROPIÓN POSTERIOR o ECTROPIÓN ANTERIOR y en cuando aspecto en GRANULOSO, LISO o PAPILAR.
- Etiología: Metaplasia. Debido princiaplemnte a traumas (al momento del parto por ejemplo), uso de DIU y tampones prolongados, reducción HORMONAL de estrógenos, Infecciones, carcinomas, etc.
- Cuadro clínico: Al ser células glandulares expuestas, sangran facilmente y producen mucho moco. Dispareunia, Sobreproducción de moco, lo que se traduce como un aumento abundante en el flujo vaginal, sinusorragia, dolor cervical, eritema cervical, lumbalgia, sangrado trascoito.
- Dx: Inspección armada, colposcopía, prueba del ácido acético.
- Tx: Electrocauterización , Criocauterización, Cauterización con nitrato de plata, Cáustico de Filhos.
Úlceras
- Concepto: Son la pérdida de la continuidad del epitelio en el cérvix que no cicatriza facilmente.
- Etiología: Irritación química, infecciones, ITS, prolapso uterino, DIU.
- Clasificación: Grado 1,2 o 3. Vulvar, vaginal, etc...
- Dx: Colposcopía, Inspección ginecológica
- Tx: Erradicar etiologíaa y extirpación.
Desgarros & Laceraciones
- Concepto: Las laceraciones son lesiones superficiales, en cuanto a los desgarres, son lesiones profundas.
- Etiología: Traumatismos, abuso sexual, parto.
- Son asintomáticos normalmente, se reparan con suturas absorbibles (catgut).
Miomas

- Concepto: Masas firmes de tejido celular (tumores benignos), de forma esférica uni o multilobulados, de milímetro a inclusive mas de 20 centímetros.
- Clasificación: Corporales, Cervicales, Ístmicos. Intramurales, subserosos (pediculado) y submucosos (pediculado).
- Etiología: Desordenes hormonales (son estrógeno - dependientes), geneticos.
- Cuadro clínico: La mayoría son pequeños y asintomáticos. Pueden salir por el foramen externo y ulcerarse, disuria, Polaquiuria, Obstrucción uretral, Dispareunia, Obstrucción del cervix, Menorragia y dismenorrea, metrorragia, cólicos.
- Dx: Examen pélvico, ecografía, resonancia magnética, Histerecografía, Biopsia endometrial.
- Tx: Miomectomía, Histerectomía, analgésicos, Ác. tranexámico para redución la irrigación.
Exámenes de laboratorio y gabinete
- Es la muestra que se toma de la vagina y cuello uterino mediante un hisopo , cuya prueba será enviada al laboratorio.
Es un estudio de laboratorio microbiológico en el que se analiza la secreción o el flujo vaginal con el fin de identificar componentes, como células, agentes propios de la microbiota y/o proliferantes de algunos de ellos se le realiza a pacientes con padecimientos ginecológicos de tipo infecciosos, vulvovaginitis y cervicitis para establecer el Dx microbiológico de un problema. - Utilidad: Dx de vaginitis y vaginosis (alteración en el equilibrio de la microbiota que habita la vagina)
- ¿Qué se evalúa?: -Aspecto de células epiteliales
-Aspecto de germen dominante y/o morfotipos presentes
-Presencia o ausencia de leucocitos - Indicaciones:
-Sin menstraución
-Abstinencia sexual mínima de 72 horas.
-No aplicar óvulos ni pomadas.
-Sin ducha vaginal
-Vejiga vaciada
-Posición de litotomía - Procedimiento:
1.- Paciente en litotomía
2.- Se coloca espéculo sin aplicación de lubricante
3.- Se recoge muestra del fórnix posterior con un hisopo
4.- Se recoge muestra con un segundo hisopo
5.- Se recoge con pipeta, sereción en fórnix y se descarga en tubo con solución fisiológica - Muestras:
1er hisopo: Estudio microscópico
2do hsopo: Cultivo
Solución fisiológica: Frotis en fresco (Dx de trichomoniasis) - Transporte y conservación:
La muestra se envía lo antes posible. En caso de no ser procesadas antes de 15 minutos, se usarán hisopos con medio de transporte tipo Stuart-amies y se guardan a 35-37°c y deben ser utilizados antes de 3-6 horas. - Principales afecciones:
1° Vaginosis bacteriana = 40% - 50%
2° Candidiasis = 20% - 25%
3° Trichomoniasis = 15% - 20%
.
.
.
.
.
Otros agentes....
Observación en fresco (directa)
- Es un frotis en fresco.
- Se coloca directamente la muestra en un portaobjetos y se coloca el cubreobjetos.
- Se coloca medio de contraste
- Se observa a:
10x (seco débil)
40x (seco fuerte)
100x (con aceite de inmersión) - Utilidad: Observación de agentes móviles y lábiles como por ejemplo a T. Vaginalis
- ¿Qué vamos a encontrar?
-Agentes
-Leucocitos
-Eritrocitos
-Células epiteliales 
Frotis con tinción de gram (indirecta)
- Es un frotis en seco.
- A través de la tinción de gramm se tiñen las paredes celulares (los grampositivos se tiñen de color púrpura, gracias a su gruesa capa de peptidoglucano; es sencillo recordar esto a través de la utilización de la nemotecnia "púrpura es positivo")
- Pasos:
#1: Portaobjetos limpios y secos. Se coloca muestra en portaobjetos y se disemina con el mismo hisopo o alambre utilizado.
#2: Se deja secar al sol o cerca de un mechero
#3: (V) Se aplica Azul-Violeta (YODO) durante 1 minuto 1 gota. Se enjuaga con agua sin presión elevada. Se tiñé las bacterias gram positivas con tonalidad púrpura
#4: (L) Se aplica Lugol (mordiente) que fija al azul-violeta en caso de que haya gram positivos. 1 minuto 1 hora y se enjuaga de la misma manera.
#5: (A) Se aplica Alcohol-Acetona (decolorante), que en caso de NO haya gram positivos se pierda la primer tinción. Se aplica menos de 30 segundos y se enjuaga. La aplicación es rápido debido a que puede desteñir el azul violeta.
#6: (S) Se aplica Safranina. Que tiñe los gram negativos. 1 minuto y se enjuaga. Tiñe los gram negativos de color rosa-marrón o rojo. - VLAS = Es una nemotecnia para recordar la secuencia de tinciones (Violeta... Lugol... Alcohol... Safranina).
- Los gram positivos se ven encima de las células. A esta observación de las bacterias se le llama "Signo en obillo" o "células clave" que puede ser Dx de Gardnerella vaginalis.
- En caso de observar cuerpos celulares (elementales) pueden ser Dx de Chlamydia Trachomatis u otros organismos intracelulares.

Siembra en medios generales y específicos (indirecta)
- La muestras se colocan sobre medios que pueden ser generales o específicos (diferentes nutrientes en forma de gel) que se encuentran en cajas petri. Se toma la muestra con un alambre y se dispersa horizontalmente siguiendo una dirección y partiendo de un punto de la circunferencia de la caja para así esparcir toda la muestra en el nutriente para permitir la proliferación de la microbiota.
Una vez diseminada la muestra se tapa y se congela o se guarda e incuba a 37°c - Medio general = Agar gelosa en Sangre:
- Medios específicos:
-Agar sabouraud: para identificación de Hongos (levaduras):
-Agar Harina de maíz : Específico para Cándida Albicans.
En este medio se pueden observar el crecimiento de clamidosporas, que indican la presencia de C. Albicans.
-Siembra en tubo de suero (humano o de conejo) para el crecimiento del tubo germinativo. Ésta es la prueba de el crecimiento rápido para la identificación rápida de C. Albicans.
1. Se pone parte del cultivo en probeta y se le agrega con pipeta de pasteur el suero, se incuba a 37°c x 3 horas.
2. Se observa al microscopio (10x y 40x) el crecimiento de tubos germinativos (micelio) que sólo le crece a C. albicans.
- Es la agrupación de bacterias formada a partir de la reproducción de una unidad formadora de colonia (UFC) sobre un medio sólido de cultivo, que es visible a simple vista.
- ¿QUÉ SE OBSERVA?
- Medida
- Forma: Borde y espesor
Puede ser circular, puntiforme, irregular, rizoide, etc..
El borde puede ser Entero, ondulado, lobulado, filamentoso, etc.
El espesor puede ser plano, convexo o elevado. - Consistencia y Textura: Viscosa, quebradiza, mucoide, membranosa, seca, etc.
- Superficie: Lisa, estriada, opaca, brillante
- Densidad: Opaca, translúcida o transparente
- Olor: fétido, agrio, moho, sui géneris, etc.
- Pigmentación: Bacterias saprófitas se ven naranjas, amarillas, rojas, etc.
(S. aureus se ve dorado)
Los pigmentos pueden ser fluorescentes, metálicos, etc. - Reacción al medio (en hagar sangre puede haber hemólisis)
alfa = Hemólisis parcial
beta = Hemólisis total
Gamma = No hay hemólisis
Citología exfoliativa cervical (citodiagnóstico)
Alias = "PAPANICOLAOU"
Alias = "PAPANICOLAOU"
- Es el estudio morfológico basado en los carácteres microscópicos de células y componentes extracelulares, desprendidos del epitelio cervical.
- ¿Qué utilidad tiene?
-Diagnóstico de neoplasias
-Diagnóstico de lesiones benignas, tumores, hiperplasia, infecciones virales, o micóticas.
-PREdiagnóstico de cáncer - ¿Qué se evalúa? (Criterios de malignidad celular y tisular)
-Morfología nuclear
-Morfología citoplasmática
-Número de núcleos
-Aspecto de la cromatina
-Células agrupadas
-Nucleólo
-Polimorfismo
-Tamaño del núcleo | citoplasma - Procedimiento
Material = [Espéculo de cusco, espátula de Ayre/ citobrush/ escobilla cervical etc., portaobjetos, eter y alcohol o alcohol etílico o cito-spray, tinción de papanicolaou]
***La muestra debe tener células epiteliales escamosas y columnares (se consiguen raspando la zona de transición)
1.- Posición de litotomía
2.- Se inserta y coloca el espéculo de cusco sin lubricante
3.- Se selecciona espátula de Ayre, citobrush o Hisopo (no recomendado)
4.- Se raspa exocérvix a 360° en zona de transformación con cuidado de no tocar las paredes vaginales.
5.- El raspado se frota en el centro del portaobjetos, procurando que la muestra no quede ni muy gruesa ni muy delgada
6.- El portaobjetos es inmediatamente fijado: (sumergiendo en alcohol etílico al 90% x 2 horas o roseando con cito-spray a 25-30 cm y se deja secar 10 minutos.)
7.- Se lleva al laboratorio
8.- Se aplica tinción de papanicolaou (Hematoxilina y Eosina)
- Clasificaciones Citopatológicas
-PAP (papnicolaou) = La primera creada, muy usada por los clínicos
-WHO = de la OMS, histológicamente muy útil.
-NIC (de richard) = Posee pocos inconvenientes
-Bethesda (2001) = El frotis es descriptivo - PAPANICOLAOU
-CLASE I = Negativo [frotis sin células anormales presentes]
-CLASE II = Negativo [citología atípica pero sin malignidad. Frotis con anomalías menores pero células definitivamente benignas]
-CLASE III = Dudoso [Sospecha de displasia leve o moderada. Frotis que no pueden ser clasificados como positivos o negativos]
-CLASE IV = Positivo [ Indica displasia leve, moderada o severa o cáncer IN-SITU. Frotis con células sencillas con características malignas pero su número es pequeño.
-CLASE V = Positivo [Indica Cáncer Invasivo/ MALIGNIDAD. Frotis con numerosas y definitivamente células atípicas, exfoliadas de un carcinoma] - BETHESDA
*SIL = Squamous Intraepithelial lessions
Las células escamosas se pueden reportar como ASCUS (atipia epitelial de importancia intermedia indeterminada que debe ser estudiada más de ser posible), ASC-H, L-SIL, H-SIL, SCC.
Las células glandulares se puden reporar como ASGUS, AGC, AIS, AC.
-L-SIL = incluye displasia leve (CIN 1) y presencia de VPH (coilocitos)
-H-SIL = incluye displasia moderada (CIN 2) y severa (CIN 3)
Se puede reportar "NILM" (Negativo para lesión intraepitelial o malignidad), que incluye cambios celulares benignos dentro de los límites normales y pueden encontrarse otros organismos.)
Colposcopía
- Es el 2° paso para el diagnóstico del cáncer cervicouterino (CaCU)
- Es el procedimiento clínico consistente en la observacón microscópica in-vivo del epitelio del cérvix y vagina que permite identificar lesiones con gran precisión. El colposcopio es un microscopio de alta potencia.
- Utilidad: Único método de examen in-vivo de la vasculatura.
Dx de cáncer cervicouterino - ¿Qué se evalúa?
-Bordes
-Color
-Vasos
-Impregnación de YODO - Indicaciones:
-Monitoreo
-Lesiones de bajo y alto riesgo
-Cérvix sospechoso
-Sangrados
-Citología dudosa
-Dx de cáncer
**Se debe realizar del 8° al 10° día del ciclo menstrual, porque es cuando cervix se encuentra dilatado y con moco claro (fase estrogénica) - Técnicas de preparación: Se aplica tinción y se observa a 4x - 8x
- Test/Prueba de Hinselman [ Prueba del Ác. Acético]
a) Se aplica ác. acético al 3-5% rociado o con gasa impregnada en cérvix y vagina.
b) El efecto máximo se consigue a los 45 segundos, y se borra en 2-3 minutos, por lo que se requieren aplicaciones repetidas
Este efecto de impregnación ocurre cuando un cambio osmolar del agua causa el colapso de membrana celular de células con núcleo anormal.
Las lesiones aparecen BLANCAS-
**El ác. acético TIÑE EL EPITELIO METAPLÁSICO, DISPLÁSICO Y COLUMNAR, O TIÑE EL EPITELIO ESCAMOSO. - Test/Prueba de Schiller [Yodo lugol]
Se realiza el mismo procedimiento.
**El YODO LUGOL TIÑE DE COLOR CHOCOLATE CAOBA EL EPITELIO ESCAMOSO (debido a la impregnación de gránulos de glucógeno en sus capas superficiales) y NO TIÑE el epitelio endocervical.
- Hallazgos Normales
-Epitelio escamoso = Suave, rosado, uniforme, sin lesiones. Pálido en menopausia y se tiñe con la pruba de chiller (Yodo positivo)
-Epitelio cilíndrico = 1 sóla capa, producen moco, en el ostio externo, Superficie irregular, abundantes papilas y hendiduras profundas. Rojo oscuro debido a los vasos subyacentes. Muestra estructuras en forma de racimos de uvas tras aplicación de ác. acético. Debe ser Yodo negativo!
-Vascularización = Se ven en forma de red con luz verde o azul y solución salina isotónica. - Hallazgos Anormales
-Puntilleo/Punteado = Capilares de patrón puntiforme producido por la visión de punta de los capilares intraepiteliales.
-Epitelio acetoblanco = Como tiñe epitelio mataplásico, displásico y columnar, entra mas blanco intenso sea, más anormal es el epitelio cervical
-Mosaico = Vasos que forman líneas o separaciones alrededor de bloques de epitelio blanco, formando un patrón de mosaico.
Entre patrones mas gruesos peor.
-Hiperqueratosis= Epitelio blanco ANTES del ác. acético. Se ve como una placa blanca elevada. Es YODO NEGATIVO.
-Vasos atípicos/anormales = No se ven ni punteados ni en mosaico, si no mas bien como irregulares de grosos variable y trayectoria variable. - Terminología:
-GRADO I = epitelio acetoblanco delagado, puntilleo fino, mosaico fino.
-GRADO II = epitelio acetovlanco denso, puntilleo grueso, mosaico grueso.
-GRADO III = Vasos atípicos, superficie irregular, lesiones exofíticas, necrosis, ulceraciones, tumoración nodular, etc.
-OTROS = shiller + o - , erosión, condiloma, pólipos, quistes, endometriosis, inflamación.
Biopsia

- Es el 3er paso para el Dx de Cáncer cervicouterino.
- Procedimiento que se realiza para extraer el tejido del cuello uterino con el fin de detectar condiciones anormales, precancerosas o cáncer de cuello uterino.
- Instrumentos = Sacabocados, trucut, bisturí, etc.


- Indicaciones = Anormalidades en PAP y tras colposcopía
- Tipos
-Biopsia por sacabocados: Se extrae pequeña cantidad del tejido. Se pueden hacer varias en diferentes lugares.
-Biopsia en cono/Conización: Se utiliza laser o bisturí para la extirpación de gran porción del tejido en forma de cono.
¿Que fines tiene este tipo biopsia?
-Terapéuticos, eliminando el cáncer IN-SITU!
-Diagnósticos, para ser analizada por un patólogo.
-Curetaje endocervical (ECC): Se usa la "cureta" para raspar el revestimiento endocervical. - ¿Y después de la extirpación...qué sigue?
-Se aplica solución de Monsel y en cuanto a la muestra, se sumerge en Metanal (Formol)
- Concepto: El cáncer cervicouterino, también conocido como cáncer de cuello de la matriz, es un tumor maligno que inicia en el cuello de la matriz y es más frecuente en mujeres mayores de 30 años
- Etiología: La principal etiología del cáncer cervico uterino yace en el Virus del Papiloma Human (VPH, que se encuentra presente en el 99.7 % de los casos de CaCU).
El inicio de vida sexual activa antes de los 18 años, la heterosexualidad, la promiscuidad (considerada como positiva a partir de las 3 parejas sexuales) y enfermedades de transmisión sexual precias aumentan la probabilidad de contraer VPH.
Un bajo estatus socioeconómico, el tabaquismo (como factor principal), baja nutrición, disminución con la potencia del sistema inmune, la multiparidad, chlamydiasis, trichomoniasis, VIH, uso de anticonceptivos orales, entre otros, son factores que aumentan la probabilidad en pacientes con VPH, de que desarrollen cáncer cervicouterino. - Teoría genética etiológica
Esta teoría dice que el cáncer puede ser desarrollado a partir de mutaciones (teoría epigenética), que indican una alteración en el metabolismo que induce la expresión de genes especiales llamados "protooncogenes", que son activados por sustancias químicas, radiación o virus. Los protooncogenes modulan el crecimiento celular, la proliferación celular y la división celular a través de la síntesis de factores de crecimiento, síntesis de receptores para factores de crecimiento y un aumento en su sensibilidad. - Teoría traumática etiológica
Esta teoría se encuentra actualmente descartada. Esta teoría nos dice que hay múltiples causas del desarrollo de cáncer, a partir de traumatismos como por ejemplo la pariedad y edad del primer embarazo, que puede generar ectropión y daño epitelial que puede provocar una metaplasia o displasia. Por otro lado tenemos el tabaquismo, cuyas sustancias activas a través de la vía sanguínea se diseminan y se sedimentan en el tejido cervical. Un ejemplo más es la conducta sexual, que nos indica que el inicio de vida sexual activa temprana puede generar cambios hormonas durante el acto, que puede repercutir sobre el epitelio cervical aún inmaduro, generando metaplasia. - Teoría viral etiológica
Es la teoría MÁS ACEPTADA, que señala al VPH como agente etiológico.
El vph es un virus de tipo DNA bicatenario, que tiene 8 genes (E1-E7 y L1 y L2). Los tipos de VPH 16 y 18 son los principales tipos generadores de cáncer.
Los genes tipo "E" son expresados desde que el virus se asienta en la capa germinativa, modulando las funciones celulares (el gen E6 codifica una proteína que inhibe la actividad de la proteína p53 y en tanto al gen E7, codifica una proteína que inhibe la actividad de la proteina Rb). La presencia del virus genera cambios dentro de la célula; a estos cambios visibles al microscoio, se le llaman koilocitos. - Clasificación
- FIGO
-Estadio O = Cáncer insitu
-Estadio I = Se limita al cérvix. El estado IA es de profundidad 5 mm y diámetro 7 mm
El estadio IB es macroscópico, B1 es menor a 4 cm, y B2
es mayor a 4 cm
-Estadio II = Se puede extender hasta los 2/3 superiores de la vagina.
IIA indica que no hay lesión parametrial
IIB indica que si hay lesión parametrial
-Estadio III = Se extiende hasta pared pelviana (daño en 1/3 inferior de la vagina)
IIIA Indica que no hay extensión a pared pelviana, pero si al 1/3 inferior de la vagina
IIIB INdica que si hay extensión a la pared pelviana y puede haber hidronefrosis o disfunción renal.
-Estadio IV = Metástasis a organos cercanos o lejanos (IVA o IVB) - TNM
-Tumor, indica el tamaño del tumor y donde (Tx es muestra insatisfactoria, To es no hay tumor, Tis es tumor insitu, t1,2,3,4 indica el número de tumores)
-Nódulo, indica la diseminación a linfonodos (Nx indica muestra insatisfactoria, No indica que no hay diseminación, N1,2 y 3 indica la cantidad de linfonodos)
-Metástasis (M0 indica negatividad y M1 indica que hay metástasis) - NIC
-NIC I = Puede involucionar, afecta al 1/3 inferior del epitelio, hay mínimas anomalías nucleares y pocas mitosis.
-NIC II = Incluido en H-SIL según bethesda. Ya es precursor de cáncer y afecta a los 2/3 inferiores del epitelio (lesionado). Hay anomalías nucleares más marcadas que en NIC 1.
-NIC III = Indica carcinoma In-situ. Afecta al epitelio en todo su espesor. Hay abundantes mitosis y formas anormales así como anomalías nucleares. - Histológica
- El carcinoma epidermoide es el más común (57%)
- El carcinoma queratinizante 22%
- El carcinoma de células pequeñas no queratinizadas 6%
- Adenocarcinoma endocervical 10%
- Adenocarcinoma endometrial y de células claras 2% c/u
- Carcinoma epitelial mixto adenoescamoso 2-5% - Cuadro clínico
-Metrorragia
-Flujo amarillento sanguinolento
-Menstruación sanguinolenta
-Dispareunia
-Astenia
-Lumbalgia
-Dolor pélvico
-Pérdida de peso - Diagnóstico
-Las mujeres deben realizarse la prueba del papanicolaou 1 vez al año. En caso de resultar positivo en una prueba, lo que debe seguirse es una prueba de colposcopia y siguiendo el algoritmo de la figura: - TratamientoEl tratamiento a seguir es depende el estadio en que se encuentra siguiendo la clasificación de FIGO:EstadioTx0Criocirugía o laserterapiaIIAHisterectomía total tipo 1 o vaginal.IA1Conizacion cervical terapéutica.IA2Linfadenectomia pélvica bilateral y histerectomía radical modificadaIBCombinación de irradiación externa y braquiterapia o histerectomía radical.IB1Cirugía o radioterapia radicalIB2Radioterapia radicalIIIIAHisterectomía radicalIIBRadioterapiaIIIIIIARadioterapiaIIIBRadioterapia externaIVExenteracion pélvicaIVARadioterapia externa y braquioterapia.IVBAnalgésicos, radioterapia y quimioterapia con agentes y/o de combinación.
- Fármacos utilizados en la Quimioterapia:
-CISPLATINO
- 5 FLUOROURACILO
-CARBOPLATINO
-PACLITAXEL
-GEMCITABINA
